Ve 40. letech bylo krvácení v těhotenství a zejména během porodu
nejčastější příčinou mateřské mortality. V průběhu dalších 50 let
poklesla mateřská mortalita na následky krvácení v důsledku řady
opatření (založení transfúzních stanic a léčba transfúzními přípravky,
dokonalejší prenatální péče, lepší monitoring a intenzivní péče).
Přesto je krvácení v současné době stále nejčastější příčinou úmrtí
matek během těhotenství a porodu.
Pro krevní ztráty v porodnictví je charakteristické:
- krevní ztráta je často prudká, velká, náhlá (průtok dělohou představuje 20 % srdečního výdeje na konci těhotenství),
- krevní
ztrátu lze jen špatně odhadnout (objektivně až zvážením tamponů,
roušek, vše je pouze subjektivní odhad, založený na zkušenosti - obr.
1). Personál porodního sálu by měl být veden k systému objektivizace
krevních ztrát, odhady matou. - resuscitaci v těhotenství komplikuje aortokavální
kompresivní syndrom (alterace perfúze uteroplacentární jednotky)
a břišní kompartmentový syndrom, - je zvýšené riziko hemoragického šoku,
- možnost krvácení do retroperitonea, do malé pánve.
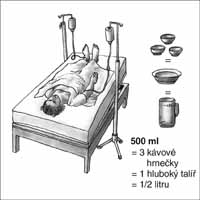
Obr. 1: Krevní ztráta - její hrubý odhad
Včasné rozpoznání a odhad velikosti krevní ztráty jsou základními
předpoklady pro příznivé vyřešení situace. Agresivní léčba hypovolémie
sníží pravděpodobnost vzniku konzumpční koagulopatie. Porodnický tým
musí co nejrychleji diagnostikovat a zastavit krvácení.
Anesteziologický tým musí všemi prostředky resuscitovat oběh, zajistit
tkáňovou oxygenaci, substituovat co nejdříve krevní ztrátu. Nutné
předpoklady ke zvládnutí velkého porodnického krvácení jsou preventivní
opatření, zkušenost, schopnost rychle se rozhodnout, ale také
dostatečné vybavení pracoviště.
Příčiny velkého krvácení:
- před porodem:
abrupce placenty, placenta praevia, vasa praevia, ruptura jater nebo sleziny; - během porodu:
císařský řez, ruptura dělohy; - po porodu:
atonie dělohy, retence placenty, poranění porodních cest, inverze dělohy, placenta accreta, increta, percreta.
Fyziologické změny v těhotenství mohou mít vliv na
diagnózu, hodnocení stupně a léčbu krvácení. Cirkulující objem krve
stoupá u těhotné o 1,5 litru. Přírůstek objemu plazmy je větší než
přírůstek objemu erytrocytů a vede ke stavu označovanému jako těhotenská hydrémie,
který se projevuje zřetelným snížením obsahu hemoglobinu. Srdeční výdej
stoupá o 30-50 %. Vazodilatační efekt prostaglandinů, estrogenu,
prolaktinu a relaxinu vede v těhotenství k poklesu systémové vaskulární
rezistence o 21 %. Větší cirkulující objem krve umožňuje těhotné
tolerovat krevní ztrátu lépe než v netěhotném stavu. U mnoha těhotných
nedochází proto ani během masivní krevní ztráty ke změnám krevního
tlaku a srdeční frekvence. Při posuzování rozsahu krevních ztrát se
řídíme hematokritem, náplní kapilár a diurézou. Na druhé straně snížení
funkční reziduální kapacity plic (zvýšený stav bránice v posledním
trimestru), zvýšení arteriovenózního zkratu (částečný kolaps alveolů na
konci exspiria) a zvýšená spotřeba kyslíku (o 17 %) v termínu porodu
činí těhotnou mnohem vnímavější k hypoxii. I fyziologická krevní ztráta
při předchozí anémii může přivodit kritické následky. Krvácení je
u těhotných děleno podle stupně závažnosti do 4 tříd (tab. 1). Klinické
známky hypovolemického šoku jsou u žen v netěhotném stavu zřejmé již po
ztrátě 15-20 % celkového objemu krve. Klinická stadia hemoragického
šoku podle objemu krevní ztráty u těhotných jsou zachycena v tab. 2.
|
Třída |
Akutní krevní ztráta (ml) |
% krevní ztráty |
|
1 |
900 |
15 |
|
2 |
1200-1500 |
20-25 |
|
3 |
1800-2000 |
30-35 |
|
4 |
2400 |
40 |
|
Závažnost šokového stavu |
Klinické změny |
% krevní ztráty |
|
bez šokového stavu |
žádné |
do 15-20 |
|
mírný |
tachykardie < 100/min |
20-25 |
|
mírná hypotenze |
||
|
periferní vazokonstrikce |
||
|
střední |
tachykardie < 100-200/min |
25-35 |
|
hypotenze 80-100 mmHg (11-13 kPa) |
||
|
neklid |
||
|
oligurie |
||
|
těžký |
tachykardie >120/min |
35 |
|
hypotenze < 60 mmHg |
||
|
alterace vědomí |
||
|
anurie |
Léčba hemoragického šoku: přežití pacientek závisí
na trvání šokového stavu. Je třeba věnovat pozornost dvěma hlavním
cílům: 1. obnovení objemu cirkulující krve, 2. definitivní léčbě
vyvolávající příčiny. V ideálním případě by měla stabilizace oběhu
pacientky předcházet definitivní léčbě.
Akutní péče vyžaduje:
1. zajištění 2 přístupů do periferního žilního řečiště silnými kanylami;
2. katetrizace močového měchýře;
3. základní laboratorní vyšetření:
- krev na křížovou zkoušku,
- hematokrit (pozn.: změny v hematokritu se však začínají objevovat až za 4 hodiny po akutní krevní ztrátě);
- vyšetření krevní koagulace;
4. monitorování tlaku a tepové frekvence;
5. oxygenoterapie (maximalizace dodávky O2 tkáním).
Při závažných krevních ztrátách je třeba zavést centrální žilní
katétr a doplňování objemu řídit podle hodnot centrálního žilního tlaku.
Priority při resuscitaci těhotné podle důležitosti: 1. obnova cirkulujícího objemu krve, 2. obnova koncentrace hemoglobinu, 3. náprava poruch koagulace.
Zpočátku je cirkulující objem doplňován roztoky krystaloidů
a zejména koloidů až do doby, kdy začne být nezbytné podávat krev.
Riziko přenosu viru HIV a hepatitidy vedlo k formulaci pokynů pro
převod krve a krevních derivátů (viz Účelná hemoterapie v porodnictví ).
Přestože je krev rutinně testována, je snaha snižovat hodnoty
hemoglobinu a hematokritu, při kterých je indikován krevní převod.
Zdravé netěhotné pacientky mohou tolerovat 70 g/l hemoglo binu
a hematokrit v rozmezí 0,18-0,22. Neexistuje zatím shoda, zda je
u těhotných možno postupovat rovněž tímto způsobem. Jisté však je, že
u normovolemické pacientky po spontánním porodu, která již dále
nekrvácí, je možné akceptovat výše uvedené hodnoty hematokritu. Avšak
za předpokladu, že je dostatečná oxygenace tkání a že není jiná
patologie. Krevní ztráty větší než 40 % objemu cirkulující krve
vyžadují okamžitý krevní převod alespoň 0 Rh negativní krve.
Několikanásobná náhrada cirkulujícího objemu krve vede k sekundární
poruše koagulace vlivem trombocytopenie, hypofibrinogenémie a poklesu
hladiny dalších koagulačních faktorů. Převod krevních destiček je
indikován při jejich poklesu pod 20 × 109/l. Ostatní faktory je možno doplnit podáním čerstvě zmražené plazmy.
